Минулого четверга, 29 липня, в історії черкаської медицини сталася історична подія – вперше в обласному кардіологічному центрі здійснили трансплантацію серця. Успішна операція тривала близько шести годин.
Інформацію про донора нині не розголошують. Відомо лише, що це чоловік віком до 50-ти років і що згоду на трансплантацію надали його рідні. Окрім серця, у нього також вилучили печінку і дві нирки. Нирки трансплантували в онкодиспансері, а печінку – у столичному Інституті хірургії та трансплантології ім. Шалімова. Таким чином завдяки волі рідних пацієнта, якому констатували смерть мозку, вдалося врятувати чотири життя.
У Третій міській лікарні, де відбулося вилучення органів у донора,
медики створили “коридор пошани”
“18000” розповідає історію порятунку 59-річного Володимира Уманця, якому трансплантували серце, а також пояснює, чому посмертне донорство все ще є рідкістю для України.
Нічний рятівний дзвінок
– Десь рік ми стояли в черзі на орган. Останні дні перед операцією йому було вже геть погано, – розповідає зі сльозами на очах про свого батька Володимира Уманця донька Інна Шморгун. – І от увечері зателефонували із кардіоцентру, повідомили, що може бути донорське серце. Батько спочатку сумнівався, чи погоджуватися на трансплантацію. Боявся. Каже: а раптом не прокинуся більше. Ми з братом його переконували. Сказали: треба.
Серце почало турбувати Володимира Уманця близько року тому. Спочатку почалися проблеми із тиском, надалі ситуація лише погіршувалася. Зрештою за останні два місяці серце черкащанина збільшилося вдвічі. Сила скорочення органу знизилася до 18 % (при нормі 60 %).
Чоловіка зареєстрували в чергу в Єдиній державній інформаційній системі трансплантації (ЄДІСТ). Саме вона автоматично формує пари донор-реципієнт. Одного разу система вже обрала його. Проте після обстежень виявилося, що донорське серце не придатне для трансплантації. Минулого четверга у нього з’явився другий шанс – і він став вдалим.

59-річний Володимир Уманець – перший пацієнт черкаського кардіоцентру, якому пересадили серце
Уже тиждень Володимир перебуває в реанімації кардіологічного центру. Рідних до нього поки не пускають. Аби не відбулося відторгненння нового органу, пацієнт приймає препарат, що пригнічує імунітет. Через це він є більш вразливим до вірусів. Нині доступ до його палати мають лише четверо медиків, які контролюють стан пацієнта і підбирають лікування для подальшої реабілітації.
“Це була мрія”
Успішна трансплантація серця в черкаському кардіоцентрі – це вже третя спроба нарешті розпочати цей процес, говорить завідувач відділення серцево-судинної хірургії закладу Олег Журба.
– Перший раз родичі не дали згоду на трансплантацію. Другий – у пацієнта були вірусні гепатити, що зробило трансплантацію серця неможливою. І от у четвер це було на межі: або ні, або так. Це дуже історична подія для медицини Черкащини, – говорить Олег Журба.
Тривалий час черкаський кардіоцентр чекав на донорське серце, яке можна було б трансплантувати
За його словами, у ніч із середи на четвер у Черкасах працювали одразу кілька бригад медиків. Зокрема, приїхали лікарі з київського Інституту серцево-судинної хірургії ім. Амосова.
– Ми поділили роботу на етапи. Група хірургів поїхала у Третю міську лікарню на забір органу. Одночасно розгорталася наша операційна, пацієнту видалили уражене серце. Через 36 хвилин серце донора вже доставили в кардіоцентр. Ми почали його підшивання до магістральних судин. Трохи більше ніж за дві години серце почало скорочуватися – це був надзвичайно хвилюючий момент, – пригадує кардіохірург Олег Журба.
Опісля тривалий час працював апарат штучного кровообігу, серце звикало до нового організму.
– Зараз пацієнт у реанімації. Надалі нас чекає важкий і відповідальний період післяопераційного ведення: підбір терапії, аби не було відторгнення органу, та контроль усіх показників, – додає Журба.
Операція із трансплантації серця тривала шість годин
Початок проведення трансплантації серця в Черкасах він називає своєю мрією. Каже: спочатку це здавалося чимось неймовірним. Опісля побачив, як в Україні почала розгортатися така діяльність у різних медзакладах країни, і ще більше загорівся цієї ідеєю.
Далі заклад отримав ліцензію на проведення відповідних операцій, а лікарі – пройшли відповідне навчання. Тривалий час кардіоцентр чекав на донорське серце, яке можна було б трансплантувати.
Від лікування за кордоном до трансплантацій вдома
Україна все ще пасе задніх за кількістю посмертних трансплантацій у Європі. За минулий рік українські медики провели лише 29 таких операцій. Для прикладу, сусідня Білорусь із населенням менше 10 мільйонів у 2020 році здійснила 459 посмертних трансплантацій органів. Саме в цю країну найчастіше їдуть українські хворі, аби отримати омріяний орган, а разом із ним – і шанс на друге життя.
Щороку Україна спрямовує сотні мільйонів гривень на лікування громадян за кордоном. Більшість із них ідуть саме на трансплантацію органів.
Як повідомили “18000” у Міністерстві охорони здоров’я, у 2019 році за бюджетною програмою “Лікування громадян України за кордоном” було передбачено 980 мільйонів, що дало змогу профінансувати лікування за кордоном 431 людині. Рекордна сума коштів за вказаною програмою була спрямована державою у 2020 році – більше 1,1 мільярда гривень, що дало змогу профінансувати лікування 441 пацієнту. Цьогоріч на цю ж програму планують спрямувати 700 мільйонів.
Нині у МОЗ називають пріоритетом розвиток української трансплантології. Першим кроком стало оновлення законодавства, яке регламентує відповідні операції в Україні. Наприкінці 2019 року набрав чинності ухвалений Верховною Радою “європейський” закон про трансплантацію анатомічних матеріалів людині. Він відповідає директивам Європейського Союзу та враховує світовий досвід.
За словами керівника директорату високотехнологічної допомоги МОЗ Василя Стрілки, до цього робити трансплантації в Україні було не лише невигідно для медиків, а ще й ризиковано.
– Ключові зміни відбулися у Кримінальному кодексі. Тому що з 2001 року була чинна редакція кодексу, у якій одна зі статей дозволяла практично будь-якого лікаря, який мав відношення до трансплантації, за поставлену не в тому місці кому притягувати до кримінальної відповідальності. І такі історії були. Наприклад, коли хтось із правоохоронців хотів “зробити собі цифри” по криміналу і кошмарив лікарів. Це відбивало будь-яке бажання займатися трансплантацією. Тільки окремі ентузіасти це робили, – констатує Василь Стрілка.

За словами Василя Стрілки, донедавна робити трансплантації в Україні було не лише невигідно для медиків, а ще й ризиковано.
Окрім того, законом, ухваленим у грудні 2019, було усунуто додаткові бюрократичні перешкоди та визначено, що займатися трансплантацією органів можуть заклади, які мають ліцензію на цей вид операцій. Нині в Україні таких ліцензованих закладів більше сорока. У Черкасах це три заклади: обласна лікарня, онкодиспансер та кардіологічний центр.
Ще один важливий аспект – фінансовий. В Україні почав діяти пілотний проєкт оплати послуг із трансплантації. У міністерстві його називають “фінансовим інструментом” створення системи трансплантації. Також це дозволяє робити відповідні операції безоплатними для пацієнтів.
– Ще на етапі формування тарифів ми взяли собі за принцип, що вони мають бути конкурентними, покривати усі витрати і бути такими, щоб люди могли отримати премію за свою роботу. І щоб лікарі-трансплантологи не були вимушені заглядати в кишеню пацієнтам, – говорить Василь Стрілка.
Ключі від трансплантацій – у реанімації
За перше півріччя 2021-го року в Україні провели 68 посмертних трансплантацій. Це вже вдвічі більше, ніж за весь минулий рік.
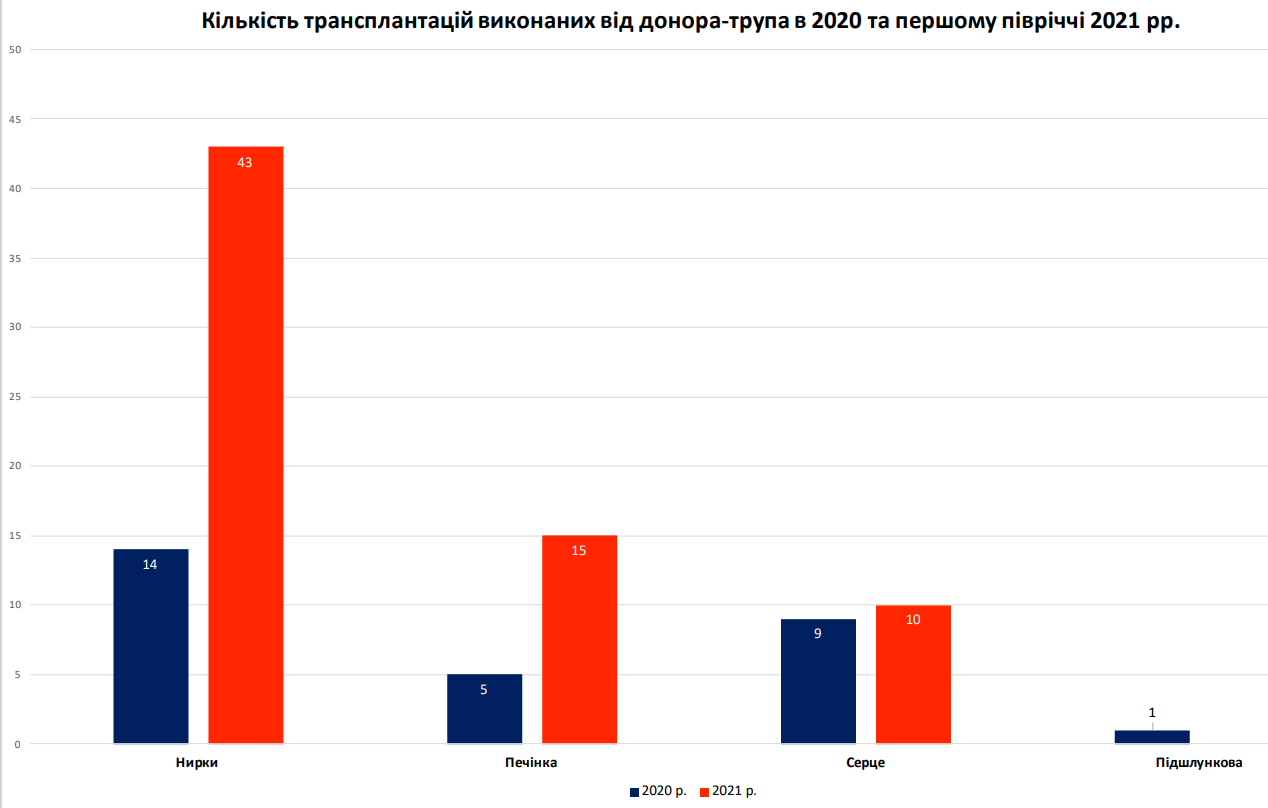
Кількість посмертних трансплантацій у 2020, а також за перше півріччя 2021 року. Дані Міністерства охорони здоров’я
Утім за підрахунками Міністерства охорони здоров’я, сьогодні таких операцій потребують близько 5000 українців. Показник є орієнтовним – його у міністерстві вираховують, опираючись на європейський досвід.
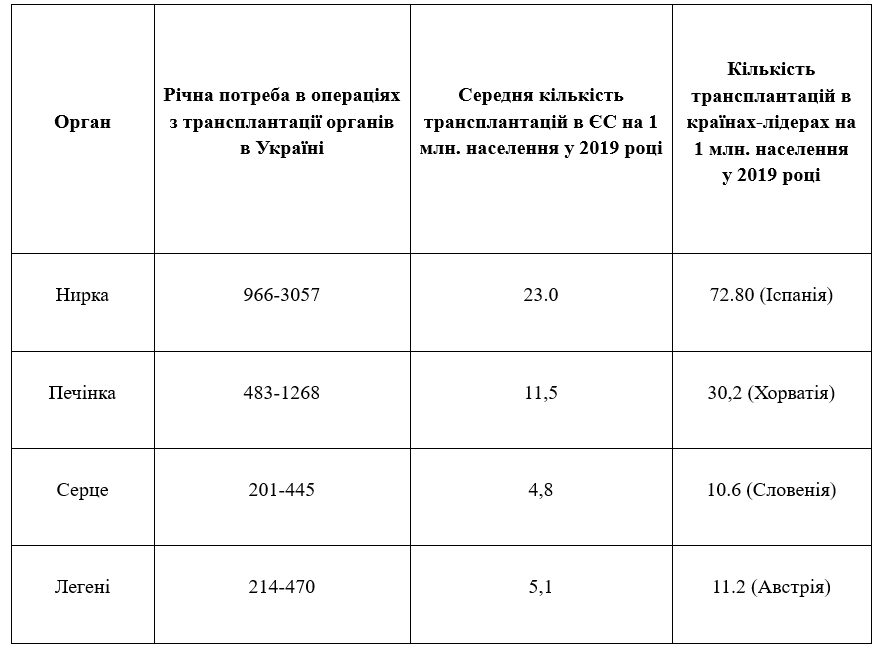
Річна потреба у трансплантаціях в Україні – близько п’яти тисяч. Дані Міністерства охорони здоров’я
Головна проблема, яка все ще зупиняє розвиток посмертної трансплантології, полягає в дефіциті донорських органів. В Україні діє презумпція незгоди. Це означає, що якщо людина за життя не дала згоди на посмертне донорство, вилучення медиками її органів неможливе. Для прикладу, в Білорусі діє зворотній принцип – презумпції згоди. Аналогічне правило діє і в Іспанії, яка входить до переліку країн-лідерів за кількістю проведених трансплантацій.
– Люди все ще бояться. Думають, що якщо серце б’ється, то людина ще жива і її можна повернути до життя. На жаль, ні. Якщо смерть мозку констатували, то ця людина вже мертва, вона не повернеться. В Іспанії у церквах написано: Богу не потрібні ваші органи після смерті, вони потрібні на землі. Богу потрібна тільки душа, – зазначає завідувач відділення хірургічного лікування ішемічної хвороби серця Інституту серцево-судинної хірургії ім. Амосова Сергій Руденко.
Натомість представник профільного міністерства Василь Стрілка зазначає, що презумпція згоди – не завжди головне у питаннях трансплантацій. І як приклад наводить досвід США – ще одного лідера за кількістю трансплантацій у світі.
– В Іспанії діє презумпція згоди, а у США – презумпція незгоди. Але в них співставний рівень проведених трансплантацій. Більше того, в Іспанії, попри презумпцію згоди, все одно відбувається спілкування з рідними. У них запитують, чи вони не проти. Якщо вони проти, ніякого вилучення не відбувається. Презумпція не має ніякого значення, – переконаний Василь Стрілка.
Водночас він наголошує на тому, що сьогодні розвиток трансплантології справді блокує небажання медиків констатувати смерть мозку. А як наслідок – і відсутність донорських органів.
– Наприклад, після ДТП чи інсульту людина потрапляє в реанімацію, лікарі її лікують і роблять усе, щоб врятувати життя. Але не завжди це успішно, буває, що стан погіршується і мозок уже мертвий, але серце продовжує битися. Тому що серце має свій автономний водій ритму і незалежне від мозку. Завдання лікарів – цей стан зафіксувати. Для цього збирається консиліум, проводяться усі обстеження, перевіряють рефлекси, переконуються, що в мозку немає активності, кровотоку. Далі підписується акт констатації смерті мозку і з цього моменту ця людина вважається померлою. Лише після цього починаються розмови з рідними, чи згодні вони на пожертву органів для трансплантації, – говорить Василь Стрілка.
На його думку, в українських лікарнях усе ще рідко констатують смерть мозку через брак знань, а також небажання лікарів брати на себе додаткову відповідальність. Аби це змінити, для закладів, які надають донорські органи, теж створили систему фінансової мотивації. Та це однак дало досить млявий ефект.
– Ключі від трансплантацій – у реанімації. Оце найвужче місце у системі, – переконаний Василь Стрілка. – Але сама діагностика смерті мозку не має бути прив’язана до трансплантації. Це має бути рутинна процедура, яка відбувається у кожному відділенні реанімації, коли людина у глибокій комі. Навіть якщо це людина у віці, яка точно не буде донором, але в неї є ознаки смерті мозку, треба її діагностувати. За кордоном це так і відбувається.
Ще вищі тарифи і згода через “Дію”
Міністерство охорони здоров’я продовжує працювати над додатковими стимулами для медиків. Зокрема, місяць тому для медичних закладів підвищили тарифи на операції із трансплантацій.
Також МОЗ разом з Мінцифри та народними депутатами працюють над спрощенням процедури надання пожиттєвої згоди на посмертне донорство. До кінця року міністерство хоче реалізувати можливість надання згоди через додаток “Дія”. А поки для цього потрібно самому знайти трансплант-координатора у своєму регіоні і написати відповідну заяву.
– До кінця року ми плануємо зробити так, щоб людина могла заповнити заяву в “Дії”, і згода буде внесена до загального реєстру, – говорить керівник директорату високотехнологічної допомоги МОЗ України Василь Стрілка. – Окрім того, ми запроваджуємо правило, яке працює в деяких європейських країнах. Уже прописаний критерій: якщо людина дає пожиттєву згоду, і станеться ситуація, що їй потрібен буде донорський орган, у неї буде вищий пріоритет на його отримання.
У МОЗ переконані, що розвиток української трансплантології дасть змогу бути менш залежними від закордонних клінік, економити бюджет і розвивати вітчизняну медицину.

Кадр із операційної черкаського обласного кардіологічного центру
Для прикладу, за кордоном за трансплантацію нирки Україна сплачує 1,8 мільйона гривень. Тоді як в українських лікарнях така ж операція коштує державі 801 тисячу, а для пацієнта взагалі є безоплатною.
– Ми сподіваємось, що цього року почнемо трансплантацію легень в Україні. Активно над цим працюємо: лікарі проходять навчання. Уже два заклади готуються до початку таких операцій, – ділиться планами Василь Стрілка. – За три роки плануємо досягти трансплантаційної незалежності, а за 5 – наблизитись до середньоєвропейських показнкиів посмертного донорства.
Єлєна Щепак